Il crepuscolo del Warfarin
di Andrea Marcheselli
Il 25 settembre del 1955 , il presidente Dwight David “Ike” Eisenhower è alla fine delle sue vacanze in Colorado. Nel pomeriggio ha fatto 25 buche sul campo di golf della Lowry Air Force Base, dove è ospite con la moglie Mamie, e pescato in un ruscello che attraversa la zona. Alle 22 dopo cena, si ritira in camera e si addormenta. Intorno alle 4 del mattino si sveglia per un forte dolore al petto e chiama la moglie nella stanza accanto, che , pur somministrandogli latte e magnesia, nel sospetto di una maldigestione, convoca rapidamente il medico della base. Il dr. Snyder dopo poco fa diagnosi di infarto cardiaco e provvede all’immediato trasferimento in ospedale dopo avergli somministrato della morfina. Benchè non fosse ancora chiara la posologia e gli effetti di un nuovo farmaco antitrombotico, il warfarin, utilizzato sino ad allora come potente topicida, i medici ne propongono la somministrazione, con il coraggioso assenso del Generale. Verrà dimesso dopo 55 giorni di degenza, in condizioni tali da mantenere la presidenza ed ottenere in piena Guerra Fredda, anche il secondo mandato sino al 1961. Da Presidente uscente incontrò più volte J.F.Kennedy ammettendo di averlo giudicato male, avendolo definito precedentemente “ un dilettante che vuole comprare la Casa Bianca con i soldi del padre “. Amante della musica classica e particolarmente di Johan Sebastian Bach, si dedicò negli ultimi anni alla pittura, dipingendo più di 300 quadri tra paesaggi e ritratti. Morì a Washington nel 1969, all’età di 79 anni per cause naturali.

La scoperta del warfarin, venne fatta come spesso accade, in modo casuale. Durante la Grande Depressione degli anni 30, si sviluppò una grave epidemia negli allevamenti dei bovini del Wisconsin, poi identificata come sweet clover diseas. Infatti nel rigido inverno del 1933 non disponendo di foraggio fresco, gli allevatori utilizzarono del trifoglio (clover) conservato, che fermentando, aveva prodotto una sostanza con potente effetto anticoagulante, causa della moria del bestiame. Dopo circa 6 anni di ricerche sulle muffe contaminanti, la Wisconsin Alumni Research Foundation ( WARF ) riuscì a cristallizzare la sostanza responsabile delle emorragie bovine, isolando chimicamente la cumarina ed il suo prodotto ossidato noto come dicumarolo ed identificandone il meccanismo d’azione come anti-vitamina K (AVK). Nel 1941 venne ottenuto il brevetto del dicumarolo, mentre nel 1948 si sviluppò l’idea di utilizzarlo come rodenticida con il nome di warfarin, acronimo dell’ente finanziatore.
 Nei primi anni 60, a seguito anche del fortunato o fortunoso risultato terapeutico sul 34° presidente degli Stati Uniti d’ America, vennero pubblicati in primi trials clinici sugli effetti antitrombotici sull’uomo. Da allora, parallelamente alla standardizzazione dei trattamenti degli anticoagulanti orali e con l’introduzione dell’International Normalized Ratio ( INR ) il warfarin divenne l’anticoagulante più diffuso al mondo.
Nei primi anni 60, a seguito anche del fortunato o fortunoso risultato terapeutico sul 34° presidente degli Stati Uniti d’ America, vennero pubblicati in primi trials clinici sugli effetti antitrombotici sull’uomo. Da allora, parallelamente alla standardizzazione dei trattamenti degli anticoagulanti orali e con l’introduzione dell’International Normalized Ratio ( INR ) il warfarin divenne l’anticoagulante più diffuso al mondo.
Lo sviluppo di nuovi farmaci anticoagulanti orali diretti verso un target specifico (anticoagulanti orali diretti- DOAC-) era incorso in un parziale fallimento nel 2006, durante la sperimentazione dello ximelagatran, un inibitore diretto della trombina (studio SPORTIF III e V) per un aumentato rischio di tossicità epatica. Ma la sperimentazione era ormai iniziata ed in progressiva espansione, tanto è stato che la ricerca su di un altro inibitore diretto della trombina , il dabigatran etexilato ( studio RE-LY ) e successivamente sugli inibitori diretti del fattore Xa, come il rivaroxaban (studio ROCKET-AF ) l’apixaban (studio ARISTOTLE ) l’edoxaban (studio ENGAGE AF-TIMI 48 ), hanno determinato un radicale cambiamento nel trattamento farmacologico nella prevenzione dell’ictus in corso di fibrillazione atriale non valvolare (FANV). Contrariamente agli anticoagulanti orali anti vitamina K, che riducono la sintesi di numerosi fattori attivi, la caratteristica saliente dei Nuovi Anticoagulanti Orali (NAO) è il legame diretto con uno specifico fattore della cascata della coagulazione, che ne determina l’inibizione ( fattore IIa e fattore Xa ). Anche se i risultati dei vari trials non sono comparabili tra loro, trattandosi di studi condotti su popolazioni eterogenee con classi di rischio differenti e disegni di studio non sempre sovrapponibili, le attuali linee guida ESC raccomandano l’utilizzo dei NAO, rispetto al warfarin, nella maggior parte dei pazienti con CHA2DS2-VASc ≥ 2, in particolare sono raccomandati nei pazienti con difficoltà a mantenere un INR in range terapeutico e/o per scarsa compliance.
Peraltro, stesso cambiamento delle strategie terapeutiche è stato ottenuto grazie ai risultati di altri grandi studi come il RE-MEDY, EINSTEIN, AMPLIFY, HOKUSAI, nella profilassi/terapia della trombosi venosa profonda e della trombo-embolia polmonare. I dati derivanti da recenti meta-analisi dimostrano pertanto che il beneficio clinico dei NAO , sia basato sulle evidenze di NON inferiorità rispetto al warfarin, nella profilassi/terapia di patologie tromboemboliche ed in taluni casi di maggior efficacia e/o sicurezza, contestualmente ad una minor incidenza di eventi emorragici maggiori.
VALUTAZIONE DEL RISCHIO TROMBOEMBOLICO ED EMORRAGICO
La determinazione del rischio tromboembolico del paziente affetto da fibrillazione atriale prevede un approccio basato sulla valutazione dei fattori di rischio e per tale motive le ultime linee guida ESC ( European Society of Cardiology ) raccomandano di utilizzare un unico strumento di valutazione: il punteggio CHA2DS2-VASc Congestive heart failure/left ventricolar dysfunction, Hypertension, Age ≥ 75 (double) Diabetes (double) Vascolar disease, Age 65-74, Sex category (female) in grado di individuare in maniera più accurata, rispetto al punteggio CHADS2, i pazienti realmente a basso rischio e risultando più efficace nell’identificare quelli che svilupperanno eventi tromboembolici.
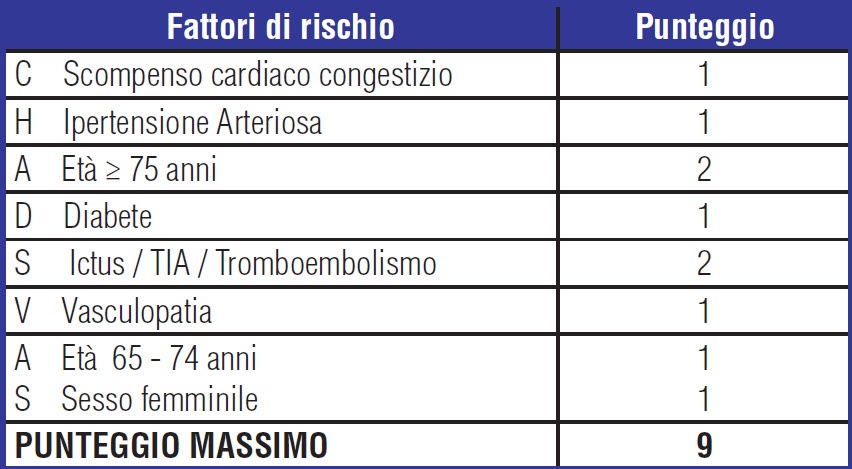
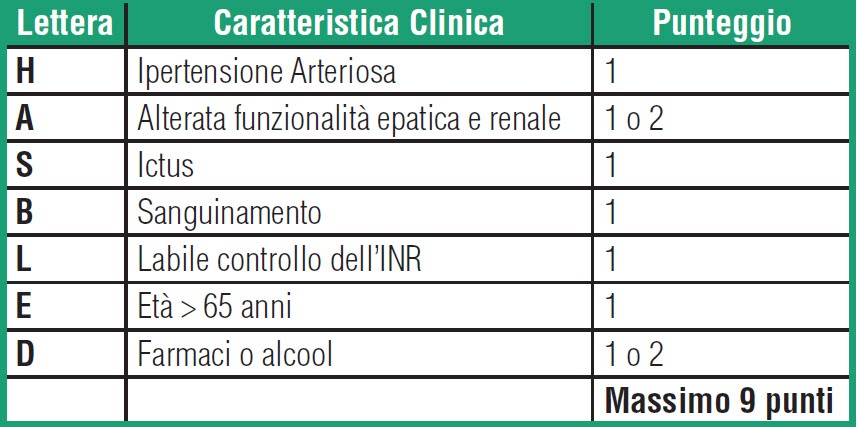
La decisione di intraprendere una terapia per la profilassi tromboembolica deve contestualmente tener conto del rischio di ictus ischemico e di quello emorragico, specialmente della emorragia intracranica che costituisce la più temuta complicanza della terapia anticoagulante ed è associata ad un elevato rischio di morte e di disabilità. Lo score HAS- BLED , raccomandato dalle società scientifiche, evidenzia i fattori di rischio potenzialmente modificabili ed è necessario nella valutazione dei pazienti con fibrillazione atriale. Anche un punteggio ≥ 3 non dovrebbe però scoraggiare il clinico ad intraprendere la terapia anticoagulante, non rappresentando in tal senso una controindicazione, ma piuttosto a modificare i fattori di rischio (ipertensione, uso concomitante di Aspirina /FANS…)
INDICAZIONI TERAPEUTICHE E CONTROINDICAZIONI DEI NAO
Non vi sono chiare evidenze a favore dell’uno o dell’altro NAO, sebbene vadano considerati compliance, tollerabilità e rischi di effetti collaterali. I pazienti vanno comunque indirizzati alla terapia anticoagulante, nella prevenzione dell’ictus ischemico, essendo l’aspirina meno efficace degli anticoagulanti e con un rischio emorragico sovrapponibile, particolarmente nei pazienti in età avanzata. Peraltro, non ci sono dati che dimostrino una riduzione della mortalità totale o cardiovascolare con l’aspirina (o altri antiaggreganti) nella popolazione dei pazienti con fibrillazione atriale non valvolare (FANV) cioè non associata a stenosi mitralica severa ed a protesi valvolare meccanica
Le controindicazioni generali all’utilizzo dei NAO, riguardano la ipersensibilità al principio attivo e/o eccipienti, presenza di sanguinamenti attivi, di ulcere gastrointestinali in corso o recenti, varici esofagee, neoplasie maligne ad elevato rischio di sanguinamento, concomitante trattamento con terapia anticoagulante (EBPM), epatopatie associate a coagulopatia, insufficienza renale grave, protesi valvolari meccaniche.
QUANDO INTERROMPERE I NAO NELLA CHIRURGIA ELETTIVA
La tempistica della sospensione dei farmaci anticoagulanti deve essere definita dopo aver valutato sia le caratteristiche del paziente ( funzionalità renale, età, storia di pregresse emorragie, assunzioni di farmaci concomitanti ) sia i fattori legati alla procedura chirurgica in sé.

La terapia a “ bridge” con eparina a basso peso molecolare è stata proposta ai pazienti con elevato rischio tromboembolico ed in terapia con dicumarolici, tale precauzione non risulta necessaria per la terapia con i NAO, per la rapida scomparsa dell’effetto anticoagulante (ovvero 12 o 24 ore dopo l’ultima assunzione, in relazione alla duplice o singola posologia del farmaco).
Quindi nella pratica clinica è possibile programmare l’intervento 18-24 ore dopo l’ultima somministrazione, reintroducendo il farmaco 6-8 ore dopo la procedura. Nel caso di procedure associate a basso rischio emorragico, nei pazienti con una normale funzionalità renale, si consiglia di interrompere il NAO 24 ore prima della procedura elettiva, mentre in quelle con elevato rischio emorragico, 48 ore prima.
In conclusione,
La breve emivita dei nuovi famaci anticoagulanti orali con inibizione diretta del fattore IIa o del fattore Xa, il loro rapido onset/offset, le scarse interazioni con farmaci ed alimenti, la non necessità del monitoraggio dell’INR e la riduzione dell’incidenza di emorragie intracraniche, li eleggono ormai come i successori degli AVK, che hanno dominato per quasi 50 anni le scelte terapeutiche nella prevenzione e cura della patologia trombotica.







